Trisomie 21 – Un dépistage plus performant et moins invasif
 La stratégie de dépistage de la trisomie 21 a évolué pour gagner en performance avec l’intégration d’un nouvel examen : le test ADN libre circulant.
La stratégie de dépistage de la trisomie 21 a évolué pour gagner en performance avec l’intégration d’un nouvel examen : le test ADN libre circulant.
© HAS
Un test qui s’intègre au dépistage actuellement proposé
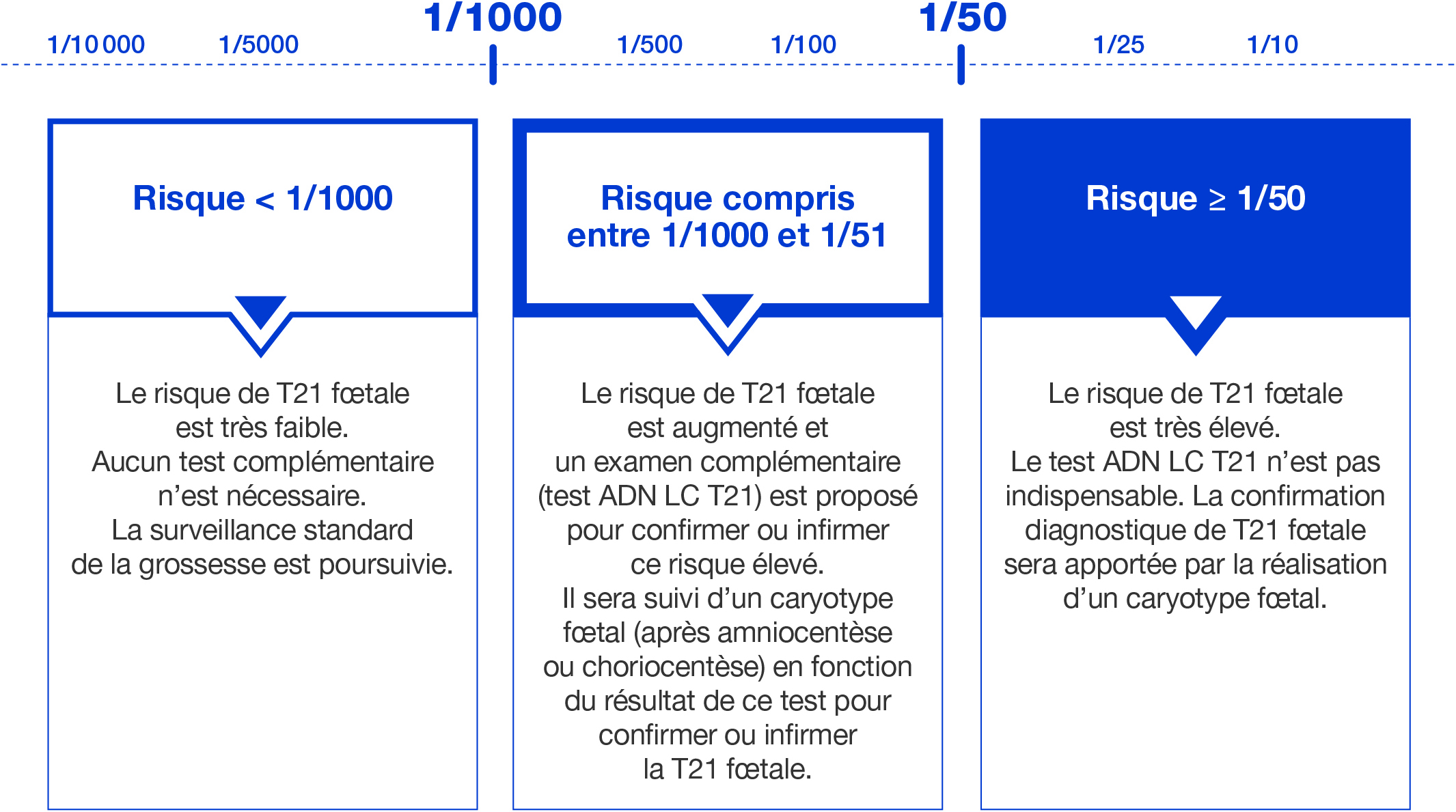
La Haute Autorité de Santé (HAS) recommande l’intégration de l’analyse de l’ADN libre circulant dans le sang maternel du chromosome 21 (ADN LC T21) lorsque le risque estimé de trisomie 21 fœtale est compris entre 1/1000 et 1/50.
L’estimation de ce risque reste calculée sur la base des critères habituels :
- l’âge maternel ;
- le dosage des marqueurs sériques (PAPP-A, ß-hCG) ;
- la mesure échographique de la clarté nucale.
« Le test ADN LC à la recherche d’une trisomie 21 ne remplace ni l’échographie ni les marqueurs sériques, souligne le Dr Roselyne Delaveyne, du service évaluation économique et santé publique à la HAS. Il ne remplace pas non plus le caryotype fœtal, seul examen permettant un diagnostic de certitude ».
Pour les femmes ayant un risque de trisomie 21 fœtale inférieur à 1/1000, on considère que le fœtus est à très faible risque de trisomie 21 et la procédure de dépistage s’arrête.
Pour les femmes ayant un risque supérieur à 1/50 comme pour les femmes à haut risque du fait d’une clarté nucale augmentée (≥ 3,5 mm), la HAS recommande de proposer d’emblée un caryotype fœtal (voir infographie).
Un mélange d’ADN fœtal et maternel
Le test ADN LC T21 recherche une surreprésentation statistique du nombre de copies du chromosome 21 au sein de l’ADN libre circulant dans le sang maternel. « Cet ADN libre circulant est un mélange d’ADN issu de cellules maternelles et d’ADN issu majoritairement des cellules trophoblastiques ou placentaires et dans une moindre mesure de la lyse ou apoptose des cellules fœtales passées dans la circulation sanguine maternelle par voie transplacentaire », précise le Dr Delaveyne. La fraction fœtale représente environ 10 % de l’ADN LC. Elle est détectable dès la cinquième ou sixième semaine d’aménorrhée et augmente au fil de la grossesse (voir encadré).
Un test à la sensibilité et à la spécificité élevées
Fondé sur des analyses génétiques de dernière génération, le test ADN LC de la trisomie 21 bénéficie d’un taux de détection supérieur à 99 % selon une méta-analyse conduite par la HAS et les méta-analyses publiées dans la littérature étrangère.
Les faux négatifs sont évalués à 0,08 % seulement. Ils peuvent résulter :
- d’une fraction fœtale basse (test trop précoce avant la onzième semaine de grossesse ou chez une mère en excès de poids) ;
- des limites technologiques du test qui ne permettent pas de détecter les mosaïques très faibles d’aneuploïdies 13, 18 et 21 ;
- des mosaïques confinées au fœtus ;
- des anomalies de structures impliquant des segments chromosomiques (13, 18 et 21) de très petite taille ou d’autres chromosomes que les chromosomes 13, 18 et 21 ;
- d’une triploïdie (69, XXX).
« Les faux positifs sont beaucoup moins nombreux qu’avec les procédures de dépistage en vigueur depuis 2009 », précise le Dr Delaveyne. Estimés à 0,02 %, ils peuvent traduire :
- une discordance fœtoplacentaire (mosaïque confinée au placenta) ;
- une anomalie du nombre de copies maternelles (mosaïque maternelle) ;
- une néoplasie maternelle (présence d’un ADN tumoral libre circulant) ;
- un jumeau évanescent (arrêt de développement d’un des deux embryons qui serait porteur d’une T21).
Des progrès sur le plan médical et humain
L’introduction du test ADN LC pour les femmes enceintes ayant un risque de trisomie 21 fœtale compris entre 1/1 000 et 1/50 vise à améliorer le taux de détection de la trisomie 21 fœtale (vrais positifs) et à réduire le nombre d’amniocentèses et de choriocentèses inutiles (faux positifs), et donc le risque de perte fœtale lié à ces examens invasifs (ce dernier a été estimé à 0,11 % pour l’amniocentèse et 0,22 % pour la choriocentèse dans une méta-analyse publiée en 2015).
Le test ADN LC devrait permettre d’éviter 11 000 caryotypes fœtaux par an par comparaison à la stratégie de dépistage standard (dépistage combiné du 1er trimestre suivi d’un caryotype fœtal si risque estimé > à 1/250).
En conduisant à un diagnostic plus précoce, la nouvelle stratégie recommandée devrait limiter les éventuelles interruptions médicales de grossesse tardives, aux conséquences psychologiques souvent lourdes.
Zoom sur l’ADN libre circulant
- L’ADN fœtal libéré dans la circulation sanguine maternelle est un ADN dégradé détectable dès la 5e-6e SA. Sa quantité augmente avec l’avancée de la grossesse.
- Il représente environ 10 % de l’ADN total en libre circulation dans le sang maternel (90 % = ADN maternel) et est majoritairement issu des cellules trophoblastiques placentaires.
- Il est totalement éliminé de la circulation maternelle moins de 48 heures après l’accouchement.
- La part fœtale de cet ADN ou fraction fœtale varie avec l’âge gestationnel (augmentation au cours de la grossesse), l’indice de masse corporelle (IMC) de la mère (lorsque l’IMC augmente, la fraction d’ADN maternel augmente par remodelage des adipocytes et la fraction d’ADN fœtal libre diminue).
Les tests ADN LC T21 en 3 points
Le principe général des tests ADN LC T21 : rechercher une surreprésentation statistique du nombre de séquences d’ADN fœtal du chromosome 21. Cela nécessite de compter un grand nombre de molécules d’ADN circulant afin de pouvoir discriminer significativement les fœtus euploïdes des fœtus porteurs d’une T21.
- Ils reposent soit sur une approche globale au cours de laquelle l’intégralité du génome est analysée, soit sur une approche ciblée qui consiste à identifier et à analyser des séquences spécifiques du chromosome 21.
- En 2018, trois techniques sont disponibles :
-
- tout génome avec séquençage haut débit ou séquençage massif parallèle d’ADN (massively-parallel Sequencing ou MPS) ;
- ciblé par séquençage haut débit des SNP (single nucleotide polymorphysm sequencing) ;
- ciblé par hybridation sur puces à ADN.
- En cas de résultat positif, il doit toujours être confirmé par la réalisation d’un caryotype fœtal après amniocentèse ou choriocentèse. En réalisant cette analyse, le statut du fœtus pour la T21 sera établi avec certitude.
Informer la femme enceinte : un enjeu primordial
L’information délivrée à la femme enceinte ou au couple est capitale tout au long de la procédure de dépistage. Il s’agit de permettre à la femme d’exercer librement ses choix et de s’assurer que les résultats sont bien compris.
Un document a été édité par la HAS pour expliquer aux femmes enceintes le déroulement du dépistage et du diagnostic de la trisomie 21 afin de les aider à faire leur choix. Les prescripteurs peuvent le remettre en consultation, à l’appui de leurs explications.
- Au cours de la première consultation prénatale (cf. 1er chapitre de l’illustration ci-dessous), le prescripteur informe de la possibilité de réaliser (ou non) un dépistage de la trisomie 21. Il rappelle que le choix de le faire appartient à la femme et qu’à chaque étape, celle-ci peut renoncer à poursuivre, ou même interrompre, si elle le souhaite, le processus de dépistage. Le prescripteur explique aussi les modalités de ce dépistage).
- Dès réception des résultats du calcul du niveau de risque de T21 fœtale, le prescripteur informe la femme sur les modalités de poursuite de la procédure de dépistage selon le niveau de risque calculé : arrêt de la procédure de dépistage, test ADN LC T21, ou caryotype fœtal d’emblée (voir tableau ci-après).
- Cette information est très sensible, les termes « test positif » ou « test négatif » pouvant être mal interprétés par des non professionnels, il a été décidé d’exprimer le risque de T21 fœtale par une valeur numérique de niveau de risque : < 1/1000, compris entre 1/1000 et 1/50, ≥ 1/50 (cf. ci-dessous).
- Pour les femmes ayant eu un caryotype fœtal et si le diagnostic de trisomie 21 est confirmé, le couple est informé qu’il a le choix de poursuivre ou d’interrompre la grossesse. Le professionnel de santé oriente la femme enceinte vers une consultation spécialisée dans un centre pluridisciplinaire de diagnostic prénatal (CPDPN) et vers une consultation de conseil génétique.
- Si le prescripteur ne suit pas cliniquement la grossesse, il lui est recommandé de préciser au laboratoire le nom du médecin référent de la patiente afin que le laboratoire transmette les résultats à ce médecin en parallèle.
© HAS
Pour en savoir plus :
Place des tests ADN libre circulant dans le sang maternel dans le dépistage de la trisomie 21 fœtale – Synthèse et Recommandations – cliquer ici
Les performances des tests de dépistage de la trisomie 21 fœtale par analyse de l’ADN libre circulant – cliquer ici
Trisomie 21 – Les tests ADN libre circulant intégrés dans le dépistage – cliquer ici
Le dépistage de la trisomie 21 – cliquer ici
Infographie Trisomie 21 dépistage prénatal – cliquer ici
Source : (cliquer sur l’image pour accéder au lien)
Trisomie 21 – Un dépistage plus performant et moins invasif (22/01/2019)